Nierfunctievervangende therapie: antistolling
Uitgangsvraag
Wat is de optimale antistollingsbehandeling bij nierfunctievervangende therapie bij patiënten met septische acute nierschade?
Aanbeveling
Kies bij nierfunctievervangende therapie voor patiënten met sepsis op de intensive care bij voorkeur voor regionale antistolling met citraat, tenzij citraat niet adequaat gemetaboliseerd kan worden.
Overwegingen
Voor- en nadelen van de interventie en de kwaliteit van het bewijs
RRT kan met verschillende antistollingsstrategieën worden uitgevoerd en tot op heden is niet duidelijk wat de optimale methode is. Er is daarom literatuuronderzoek verricht naar de optimale antistollingsstrategie.
De vergelijking tussen regionale (citraat) en systemische (heparine) antistolling is uitgewerkt in een aantal gerandomiseerde trials in ernstig zieke patiënten met acuut nierfalen, vanwege het ontbreken van literatuur in een sepsispopulatie. Door de zeer lage bewijskracht is het onduidelijk of er verschillen zijn in de cruciale uitkomstmaten mortaliteit en herstel van nierfunctie tussen de antistollingsstrategieën. Het is niet waarschijnlijk dat er in de nabije toekomst een studie zal verschijnen waarin dit duidelijk wordt.
IC-/ziekenhuisverblijfsduur en duur van RRT werden niet beschreven in de literatuur. De totale bewijskracht, de laagste bewijskracht voor de cruciale uitkomstmaten, is zeer laag. Op basis van de literatuur kan geen richting worden gegeven aan de besluitvorming. Hier ligt een kennislacune. Er is meer onderzoek nodig bij patiënten met sepsis, om uitsluitsel te krijgen of er klinisch relevant verschillen zijn tussen regionale en systemische antistolling.
Er zijn geen subgroepen geïdentificeerd waarvoor de voor- en nadelen van de interventie of de bewijskracht anders uitvallen.
In de Amerikaanse KDIGO-richtlijn (Khwaja, 2012) wordt een voorkeur uitgesproken voor citraat. Die redenen daarvoor zijn: minder stolling van het filter en daarmee een hogere behandeldosis en minder bloedingscomplicaties. De Canadian Society of Nephrology onderschrijft dit (James, 2013), maar tekent daarbij wel aan dat citraatdialyse niet in elk centrum voorhanden is en dat citraatdialyse duurder is.
Uit de hier gebruikte studies en Systematic Reviews blijkt inderdaad dat met citraat een effectievere regionale antistolling wordt bereikt en minder downtime dan met systemische heparine. Daarmee wordt een effectievere behandeling bereikt, maar een betere overleving is slechts in een enkele studie beschreven (Oudemans, 2009). Ook een sneller herstel van de nierfunctie is in slechts 1 studie aangetoond (Schilder, 2014). In alle andere studies kon dit niet worden aangetoond. Een vermindering in mortaliteit of een sneller herstel van de nierfunctie kunnen dan ook geen argument zijn voor het toepassen van citraatdialyse. Daarentegen is de effectievere behandeling een aspect wat in vrijwel alle studies terugkomt en dit kan een argument zijn om voor citraat te kiezen.
Voorts wordt beschreven dat het aantal adverse events geringer is bij citraatdialyse. Zo worden bloedingen minder vaak bij citraatdialyse gezien dan bij systemische heparinisering (tot 50% reductie). Het feit dat in alle studies patiënten met een bloedingsneiging werden uitgesloten, doet in feite niet aan dit argument af. Het is aannemelijk dat juist bij deze patiënten systemische heparinisering tot meer bloedingscomplicaties zal leiden. Een andere adverse event is de vorming van HITT-antistoffen; dit komt veel minder vaak voor bij citraatdialyse dan bij systemische heparinisering.
Een potentieel nadeel van citraat is de metabole ontregeling: zowel metabole alkalose als acidose, hyponatriëmie, hyper- en hypocalciëmie. Regionale antistolling met citraat is gebaseerd op het binden van calcium vóór het filter, zodat de stollingscascade niet plaats kan vinden. Een deel van het calciumcitraat complex wordt gefilterd via het ultrafiltraat. Na het filter dient het calcium weer gesuppleerd te worden tot normale waarden. Het citraat dat de bloedbaan bereikt, wordt in lever, spieren en nier gemetaboliseerd tot bicarbonaat, waarbij 1 molecuul citraat 3 moleculen bicarbonaat oplevert. Over- en onderdosering van zowel citraatdosis als calciumsuppletie kan dan ook tot metabole ontregeling leiden. In de gebruikte studies wordt metabole ontregeling echter nauwelijks gezien. Alleen hypocalciëmie werd vaker gezien bij citraatdialyse, echter zonder klinische consequenties.
Systemische antistolling met heparine heeft een aantal grote voordelen. Allereerst is heparine overal gemakkelijk beschikbaar en toepasbaar. Heparine heeft een vrij korte halfwaardetijd en is eenvoudig te monitoren, en te couperen met protamine. Daarnaast is heparine veelal goedkoop (zie ook onder Kosten). Nadelen zijn er ook, waarvan het ontwikkelen van HITT-antistoffen een prominente is. Daarnaast is het effect van heparine weleens onvoorspelbaar, hetgeen kan resulteren in een te sterke of te geringe antistolling. Regionale antistolling, waarbij heparine na het filter wordt gecoupeerd met protamine, is gecompliceerd en kan bij langdurige toepassing leiden tot nadelige effecten als anafylaxie, trombopenie, en pulmonale vasoconstrictie. Dit wordt dan ook niet aangeraden in de Amerikaanse richtlijn.
Waarden en voorkeuren van patiënten (en eventueel hun verzorgers/familie)
De voorkeur van de patiënt voor deze interventies is niet onderzocht en onbekend. Goede voorlichting en communicatie over behandeldoelen, voor- en nadelen, risico’s en verwacht resultaat is belangrijk om een goede afweging te maken voor patiënten en naasten. Antistolling met heparine geeft mogelijk meer bloedingscomplicaties. Daarnaast is er de mogelijkheid van het ontstaan van HITT-antistoffen. Antistolling met citraat geeft mogelijk meer metabole complicaties; echter dit is zonder klinische consequenties. Vanuit het standpunt van de patiënt is er een voorkeur voor antistolling met citraat.
Kosten (middelenbeslag)
Over het kostenaspect is een aantal studies verschenen (Dissanayake, 2019). Citraatvloeistof is duurder dan heparine en vormt daarmee een extra kostenpost; daarentegen leidt citraatdialyse tot minder stolling van het filter en daarmee tot afname van de vervangingskosten. In de meeste studies blijkt citraatdialyse echter uiteindelijk duurder te zijn dan systemische heparinisering. Het is een afweging of deze kosten opwegen tegen de afname van (bloedings)complicaties bij citraatdialyse. De werkgroep is van mening dat dit kostenaspect onvoldoende zwaar weegt om voor een bepaalde vorm van antistolling te kiezen.
Aanvaardbaarheid, haalbaarheid en implementatie
Antistolling met zowel heparine als citraat is in vrijwel elk ziekenhuis zonder belemmering toepasbaar. Vanwege de potentiële metabole complicaties worden in de Amerikaanse richtlijn leverinsufficiëntie en shock als contra-indicaties voor citraat genoemd, maar dit omvat een groot deel van de IC-populatie en dit wordt dan ook door de Canadese Society of Nephrology als ‘somewhat impractical’ omschreven. Zij onderschrijven deze contra-indicatie dan ook niet, en adviseren om in plaats daarvan bij deze groep patiënten intensief te monitoren op eventuele metabole ontregeling. De werkgroep onderschrijft dit standpunt, maar voegt daar wel aan toe dat er een goed gevalideerd protocol met betrekking tot citraatdialyse geldig moet zijn in het ziekenhuis, en dat er geen logistieke belemmeringen mogen bestaan in het uitvoeren van dit protocol.
Rationale van de aanbeveling: weging van argumenten voor en tegen de interventies
Op grond van studies en richtlijnen vormen mortaliteit en nierfunctieherstel geen harde argumenten om te kiezen voor antistolling met citraat of heparine. Echter, antistolling met citraat leidt tot een betere filteroverleving en daarmee dialysedosis. Daarnaast is het aantal bloedingscomplicaties geringer bij antistolling met citraat.
Hoewel antistolling met citraat niet is onderzocht bij patiënten met een bloedingsneiging, is het aannemelijk dat ook in deze groep citraatantistolling tot een afname in bloedingscomplicaties leidt.
Ernstige leverinsufficiëntie en shock vormen mogelijk een bezwaar tegen antistolling met citraat, vanwege een verminderde afbraak van citraat. Het risico op metabole ontregeling kan echter worden ondervangen door adequate monitoring. De werkgroep raadt antistolling met citraat dan ook niet af in deze patiëntengroepen, op voorwaarde van adequate monitoring.
Onderbouwing
Achtergrond
Acute nierschade (acute kidney injury, AKI) is de moderne term voor een plotseling verslechterende nierfunctie en wordt geclassificeerd volgens de KDIGO (voorheen RIFLE en AKIN) consensus classificatie (zie tabel 7.5 in module 7.2). Bij septische AKI treedt de acute verslechtering van de nierfunctie op als gevolg van sepsis. Logischerwijs beschrijft septische AKI een syndroom waarbij voldaan wordt aan de consensus definities van zowel sepsis als AKI (Bellomo, 2017). Een deel van de patiënten met septische AKI behoeft nierfunctievervangende therapie (renal replacement therapy, RRT), hetgeen geassocieerd is met een hoge morbiditeit, mortaliteit en zorgkosten. Het is momenteel onduidelijk of antistollingsbehandeling bij RRT van invloed is op de klinische uitkomsten voor patiënten met sepsis.
Conclusies
|
Zeer laag GRADE |
Het is onduidelijk of er bij patiënten met sepsis behandeld met nierfunctievervangende therapie een verschil is in mortaliteit tussen regionale antistolling met citraat en systemische antistolling met heparine.
Bronnen: (Bai, 2015; Liu, 2016) |
|
Zeer laag GRADE |
Het is onduidelijk of er bij patiënten met sepsis behandeld met nierfunctievervangende therapie een verschil is in herstel van nierfunctie tussen regionale antistolling met citraat en systemische antistolling met heparine.
Bronnen: (Schilder, 2014) |
|
- GRADE |
Er werden geen studies gevonden naar het verschil in intensive-careverblijfsduur tussen regionale antistolling met citraat en systemische antistolling met heparine bij patiënten met sepsis. |
|
- GRADE |
Er werden geen studies gevonden naar het verschil in ziekenhuisverblijfsduur tussen regionale antistolling met citraat en systemische antistolling met heparine bij patiënten met sepsis. |
|
- GRADE |
Er werden geen studies gevonden naar het verschil in duur van RRT tussen regionale antistolling met citraat en systemische antistolling met heparine bij patiënten met sepsis. |
Samenvatting literatuur
Beschrijving studies
De systematische review van Bai (2015) werd als uitgangspunt genomen. De studie vergeleek regionale citraat antistolling met regionale en systemische heparine antistolling voor chronische nierfunctievervangende therapie (RRT) bij ernstig zieke patiënten met acuut nierfalen. Randomized controlled trials (RCT’s) over de effectiviteit van citraat antistolling ten opzichte van heparine antistolling bij ernstig zieke patiënten met acuut nierfalen werden geïncludeerd. Andere studie designs, inclusief quasi-RCT’s werden geëxcludeerd. Indien de benodigde data niet uit de gepubliceerde data van een studie kon worden gehaald, werd de studie ook geëxcludeerd. Er werd gezocht in Medline, Embase en de Cochrane databases tot april 2015. Er werden 11 studies geselecteerd die voldeden aan de inclusiecriteria. Vijf RCT’s rapporteerden de uitkomstmaat mortaliteit en werden geïncludeerd in de meta-analyse (Oudemans-van Straaten, 2009; Hetzel, 2011; Tiranathangagul, 2011; Schilder, 2014 en Stucker, 2015). Er werden 314 patiënten geïncludeerd die regionale citraat antistolling kregen (interventie) en 318 patiënten die systemische heparine antistolling kregen (controle). Als uitkomstmaat werd de hazard ratio gerapporteerd. De follow-up duur was 90 dagen voor drie RCT’s (Oudemans-van Straaten, 2009; Schilder, 2014 en Stucker, 2015), de overige twee RCT’s hadden een follow-up duur van 60 dagen (Tiranathanagul, 2011) en 30 dagen (Hetzel, 2011). De overige cruciale en belangrijke uitkomstmaten (herstel van nierfunctie, IC-/ziekenhuisverblijfsduur en duur RRT) werden niet beschreven in dit review.
De systematische review van Liu (2016) vergeleek ook de regionale citraat antistolling met heparine antistolling voor chronische RRT bij ernstig zieke patiënten met acuut nierfalen. RCT’s over de effectiviteit van citraat antistolling ten opzichte van heparine antistolling bij ernstig zieke patiënten met acuut nierfalen werden geïncludeerd. Andere studie designs, inclusief quasi-RCT’s werden geëxcludeerd. Indien de benodigde data niet uit de gepubliceerde data van een studie kon worden gehaald, werd de studie ook geëxcludeerd. Er werd gezocht in Medline, Embase, de Cochrane database en de China National Knowledge Infrastructure databases tot september 2015. Er werden 14 studies geselecteerd die voldeden aan de inclusiecriteria. Zeven RCT’s rapporteerden de uitkomstmaat mortaliteit en werden geïncludeerd in de meta-analyse (Brain, 2014; Gattas, 2015; Hetzel, 2011; Kutsogiannis, 2015; Oudemans-van Straaten, 2009; Schilder, 2014 en Stucker, 2015). Als uitkomstmaat werd de risk ratio gerapporteerd. De studie van Brain (2014), Gattas (2015) en Kutsogiannis (2015) werden niet meegenomen in de meta-analyse van Bai (2015). De studie van Gattas (2015) voldoet niet aan de huidige PICO vanwege het vergelijken van regionale citraat versus regionale heparine antistolling. Deze studie werd dan ook niet meegenomen in deze literatuursamenvatting. Er werden 443 patiënten geïncludeerd die citraat antistolling kregen (interventie) en 436 patiënten die heparine antistolling kregen (controle). De follow-up duur werd niet beschreven in dit review. De overige cruciale en belangrijke uitkomstmaten (herstel van nierfunctie, IC-/ziekenhuisverblijfsduur en duur RRT) werden in dit review ook niet beschreven.
Eén RCT die in de systematische reviews werd gerapporteerd werd nader bestudeerd om de uitkomstmaten beter te kunnen beschrijven. De RCT van Schilder (2014) vergeleek ‘renal and vital outcomes’ tussen systemische toediening van heparine en regionale antistolling met citraat tijdens RRT bij ernstig zieke patiënten met acuut nierfalen. Volwassenen (≥ 18) met nierfalen opgenomen op de intensive care werden gerandomiseerd voor het krijgen van citraat of heparine als antistolling. Exclusiecriteria waren: aanwezigheid van een verhoogd risico op bloedingen, leeftijd > 80, het nodig hebben van therapeutische systemische anticoagulation, HIT, het nodig hebben van geactiveerd proteïne, plasma exchange therapy en chronische afhankelijkheid van RRT vóór intensive care opname. In totaal ontvingen 66 patiënten citraat antistolling (interventie) en 73 patiënten heparine antistolling (controle). De uitkomstmaten mortaliteit en herstel van nierfunctie werden beschreven. De follow-up duur voor mortaliteit was 90 dagen, de follow-up duur voor nierfunctie was 28 dagen na het starten van RRT. De overige cruciale en belangrijke uitkomstmaten (IC-/ziekenhuisverblijfsduur en duur van RRT) werden niet beschreven in deze RCT. De studie is vroegtijdig gestopt vanwege tegenvallende inclusie.
Resultaten
Mortaliteit
In de systematische review van Bai (2015) werd mortaliteit beschreven bij ernstig zieke patiënten met acuut nierfalen in vijf verschillende RCT’s. In aanvulling op de studies genoemd in Bai (2015) werd de mortaliteit beschreven in nog twee andere RCT’s (Liu, 2016). In figuur 7.16 zijn de resultaten (relatief risico (RR) met 95% betrouwbaarheidsinterval (BI)) van de meta-analyse van deze acht studies weergegeven. Het overall RR voor mortaliteit was 0,95 met een BI van 0,81 tot 1,10 in het voordeel van regionale citraat antistolling (348 patiënten) ten opzichte van systemische heparine antistolling (339 patiënten). Dit verschil was niet klinisch relevant. Dit betekent dat er geen verschil in mortaliteit is gevonden voor het gebruik van regionale citraat versus systemische heparine antistolling bij ernstig zieke patiënten met acuut nierfalen. Ook de verschillen uitgesplitst per duur van follow-up waren niet klinisch relevant.
- Follow-up 30 dagen: RR 1,06 (0,82 tot 1,38).
- Follow-up 90 dagen: RR 0,84 (0,68 tot 1,03).
- Ziekenhuismortaliteit: RR 1,14 (0,76 tot 1,71).
Figuur 16 Mortaliteit bij regionale versus systemische toediening van antistolling
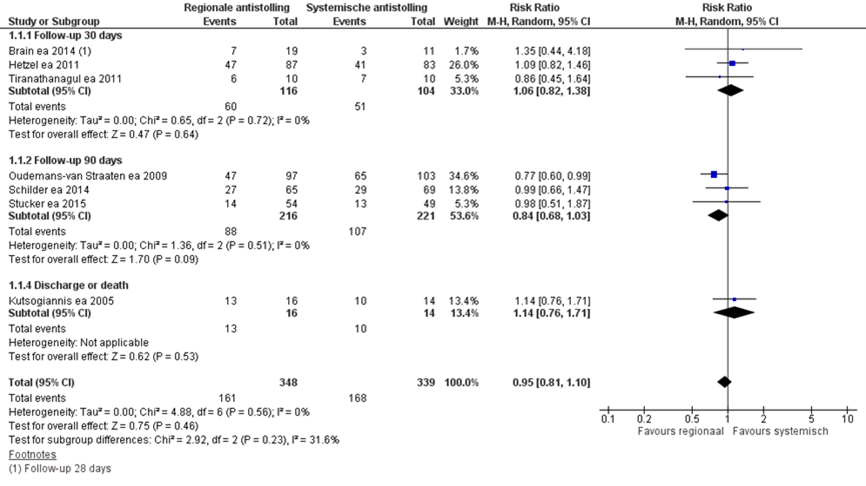
Z: p-waarde van het gepoolde effect; df: degrees of freedom (vrijheidsgraden); I2: statistische heterogeniteit; CI: betrouwbaarheidsinterval
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat mortaliteit is gebaseerd op gerandomiseerde trials en start daarom op hoog. Er is met 3 niveaus afgewaardeerd tot zeer laag vanwege de extrapoleerbaarheid (indirectheid), tegenstrijdige resultaten (inconsistentie) en de beperkte populatieomvang (imprecisie).
Herstel van nierfunctie
De cruciale uitkomstmaat herstel van nierfunctie werd maar in één RCT onderzocht. In de RCT van Schilder (2014) werd het herstel van de nierfunctie beschreven op 28 dagen na het starten van nierfunctievervangende therapie. In totaal bereikten 29 van de 43 patiënten met citraat antistolling herstel van de nierfunctie (67%) ten opzichte van 33 van de 47 patiënten met heparine antistolling (70%). Dit verschil was niet klinisch relevant.
Bewijskracht van de literatuur
De bewijskracht voor de uitkomstmaat herstel van nierfunctie is gebaseerd op gerandomiseerde trials en start daarom op hoog. Er is met één niveau afgewaardeerd vanwege de extrapoleerbaarheid (indirectheid, omdat de bestudeerde populaties ook patiënten zonder sepsis bevatten) en met twee niveaus afgewaardeerd vanwege de zeer beperkte populatieomvang (imprecisie). De bewijskracht komt hiermee uit op zeer laag.
Intensive-careverblijfsduur
De uitkomstmaat verblijfsduur op de intensive care werd niet beschreven in de geselecteerde literatuur.
Ziekenhuisverblijfsduur
De uitkomstmaat verblijfsduur in het ziekenhuis werd niet beschreven in de geselecteerde literatuur.
Duur van RRT
De uitkomstmaat duur van RRT werd niet beschreven in de geselecteerde literatuur.
Bewijskracht van de literatuur
De bewijskracht van de uitkomstmaten IC-verblijfsduur, ziekenhuisverblijfsduur en duur van RRT kon niet worden bepaald door gebrek aan data.
Zoeken en selecteren
Om de deelvraag te kunnen beantwoorden is er een systematische literatuuranalyse verricht naar de volgende zoekvraag:
Deelvraag 4: antistollingsbehandeling
Wat is de optimale antistollingsbehandeling voor RRT bij patiënten met septische AKI?
P: volwassen patiënten met septische AKI die RRT krijgen;
I: regionale antistolling (citraat);
C: systemische antistolling (heparine en bicarbonaatbuffer);
O: mortaliteit, herstel van nierfunctie, intensive-careverblijfsduur, ziekenhuisverblijfsduur, duur van RRT.
Relevante uitkomstmaten
De werkgroep achtte mortaliteit en herstel van nierfunctie voor de besluitvorming cruciale uitkomstmaten; en intensive-careverblijfsduur, ziekenhuisverblijfsduur en duur van RRT voor de besluitvorming belangrijke uitkomstmaten.
De werkgroep definieerde niet a priori de genoemde uitkomstmaten, maar hanteerde de in de studies gebruikte definities.
De werkgroep definieerde de grens van 3% als een klinisch (patiënt) relevant verschil voor mortaliteit (gebaseerd op de SDD-trial van de Smet, 2009), en 25% voor de overige dichotome uitkomstmaten. Voor verblijfsduur op de intensive care (IC), duur van RRT en RRT-vrije dagen werd 1 dag als klinisch relevant verschil gedefinieerd, voor ziekhuisverblijfsduur 2 dagen.
Zoeken en selecteren (Methode)
Voor deelvraag 4 is in de databases Medline (via OVID) en Embase (via Embase.com) op 29 augustus 2019 met relevante zoektermen gezocht naar literatuur. Vanwege het vermoeden dat er onvoldoende wetenschappelijke onderbouwing zou kunnen zijn in patiënten met sepsis, werd de PICO uitgebreid met ernstig zieke IC-patiënten. De zoekverantwoording is weergegeven onder het tabblad Verantwoording. De literatuurzoekactie leverde 129 treffers op. Op basis van titel en abstract werden in eerste instantie 13 studies voorgeselecteerd. Na raadpleging van de volledige tekst, werden vervolgens 10 studies geëxcludeerd (zie exclusietabel onder het tabblad Verantwoording) en 3 studies definitief geselecteerd.
Resultaten
In de literatuuranalyse van deelvraag 4 (antistolling) zijn drie artikelen opgenomen, twee systematische reviews en een RCT. Deze artikelen beschreven populaties met ernstig zieke patiënten met acuut nierfalen.
De belangrijkste studiekarakteristieken en resultaten zijn opgenomen in de evidencetabellen. De beoordeling van de individuele studieopzet (risk of bias) is opgenomen in de risk-of-biastabellen.
Referenties
- Bai, M., Zhou, M., He, L., Ma, F., Li, Y., Yu, Y., ... & Sun, S. (2015). Citrate versus heparin anticoagulation for continuous renal replacement therapy: an updated meta-analysis of RCTs. Intensive care medicine, 41(12), 2098-2110.
- de Smet AM, Kluytmans JA, Cooper BS, et al. Decontamination of the digestive tract and oropharynx in ICU patients. N Engl J Med. 2009;360(1):20‐31. doi:10.1056/NEJMoa0800394.
- Dissanayake CU, Bharat CI, Roberts BL, Anstey MH. A cost comparison of regional citrate versus low-dose systemic heparin anticoagulation in continuous renal replacement therapy. Anaesth Intensive Care. 2019;47(3):281‐287. doi:10.1177/0310057X18824596.
- Liu, C., Mao, Z., Kang, H., Hu, J., & Zhou, F. (2016). Regional citrate versus heparin anticoagulation for continuous renal replacement therapy in critically ill patients: a meta-analysis with trial sequential analysis of randomized controlled trials. Critical Care, 20(1), 144.
- Schilder, L., Nurmohamed, S. A., Bosch, F. H., Purmer, I. M., den Boer, S. S., Kleppe, C. G., ... & Groeneveld, A. J. (2014). Citrate anticoagulation versus systemic heparinisation in continuous venovenous hemofiltration in critically ill patients with acute kidney injury: a multi-center randomized clinical trial. Critical care, 18(4), 472.
Evidence tabellen
Evidence table for systematic review of RCTs and observational studies (intervention studies)
Research question 4: What is the optimal anticoagulation strategy in renal replacement therapy for patients with septic shock and acute renal failure?
|
Study reference |
Study characteristics |
Patient characteristics |
Intervention (I) |
Comparison / control (C) |
Follow-up |
Outcome measures and effect size |
Comments |
|
Bai, 2015 |
SR and meta-analysis of RCTs.
Literature search up to (04/2015)
A: Monchi, 2004 B: Kutsogiannis. 2005 C: Betjes, 2007 D: Fealy, 2007 E: Oudemans-van Straaten, 2009 F: Hetzel, 2011 G: Tiranathanagul, 2011 H: Schilder, 2014 I: Brain, 2014 J: Stucker, 2015 K: Gattas, 2015
Study design: RCT (multicentre / cross-over)
Setting and Country: Country not reported in SR
A: single center B: multicenter C: single center D: single center E: single center F: multicenter G: single center H: multicenter I: single center J: single center K: multicenter
Source of funding and conflicts of interest: There was no financial support for this work.
The authors have no potential conflicts of interest to disclose. |
Inclusion criteria SR: 1) The interventions were citrate versus heparin anticoagulation for CRRT. 2) The included patients were randomly assigned to the treatment groups.
Exclusion criteria SR: 1) Quasi-random treatment assignment method. 2) Required data could not be extracted from the published results.
11 studies included
Important patient characteristics at baseline: The study participants of all included trials were acute kidney injury (AKI) patients requiring CVVH, and the median number of participants
N, mean age A: 8 citraat (67), 12 heparin (64). B: 16 citraat (66.5), 14 herparin (63.9) C: 21 citraat (57.8), 27 heparin (55.2) D: 10 citraat (71), 10 heparin (71) E: 97 citraat (73), 103 heparin (73) F: 87 citraat (61.7), 83 heparine (65.1) G: 10 citraat (69.5), 10 heparine (75.5) H: 66 citraat (67), 73 heparin (67) I: 19 citraat (64), 11 heparin (51) J:54 citraat (60), 49 heparin (65) K: 105 citraat (66.4), 107 heparine (66.8)
Patients included: A: AKI B: Adult, AKI C: Adult, need for RRT D: AKI E: Adult, AKI F: Adult, AKI G: AKI H: Adult, need for CVVH I: Adult, AKI J: Adult, AKI K: Adult, AKI
Sex: A: C: 11/1 H: 12/2 B: C: 7/9 H:8/6 C: C: 19/8 H:15/6 D: 9/1 E: C: 66/31 H: 70/43 F: C: 57/30 H: 70/43 G: C: 7/3 H: 5/5 H: C: 44/22 H: 49/24 I: C: 12/7 H: 7/4 J: C: 32/22 H: 32/17 K: C: 74/31 H: 72/35
Groups comparable at baseline? Not reported in SR. |
Describe intervention:
A: 4.3 mmol/L of blood flow, serum ionCA2+ 1.05-1.15 mmol/L B: Citrate dose was adjusted according to the ionCa2+, post-filter ionCa2+ 0.25–0.35 mmol/L C: Citrate dose was 2.7 mmol/L blood flow, post-filter ionCa2+ 0.25–0.35 mmol/L D: Citrate dose was 3.1 mmol/L of blood flow, serum ionCa2+ 1.1–1.3 mmol/L E: Citrate dose was 3 mmol/L blood flow, serum ionCa2+ 0.9–1.0 mmol/L F: Citrate dose was 4 mmol/L blood flow, post-filter ionCa2? 0.25–0.30 mmol/ L G: Citrate dose was 2.5 mmol/L blood flow, serum ionCa2+ 0.9–1.2 mmol/L H: Citrate dose was 3 mmol/L blood flow, serum ionCa2+ 1.0–1.35 mmol/L I: Citrate dose was adjusted according to arterial ionCa2?, serum ionCa2? 1.0–1.35 mmol/L J: Citrate dose was 3 mmol/L blood flow, post-filter ionCa2+ 0.25–0.30 mmol/L K: Citrate doses were 2.5- 3.3 mmol/L blood flow, serum ionCa2? 1.0–1.2 or 0.91–1.1 mmol/L. |
Describe control:
A: systemic heparin, bolus of 2000-5000 IU, APTT maintained at 60-80 s. B: Systemic heparin, bolus of 50 IU/kg, maintenance APTT at 45–65 s C: Systemic heparin, bolus of 3000–5000 IU, maintained APTT at 50–70 s D: Regional heparin (1500 IU/h) and protamine post-filter (15 mg/h), normal APTT E: Systemic nadroparin, bolus of 2850 IU/h; maintenance of 380 IU/h, BW(100 kg: 3800 IU at initial, followed by 456 IU/h F: Systemic heparin, 42 mL/kg/ h G: Systemic heparin, a bolus of 1000 IU and a continuous infusion of 500 IU/h to keep APTT value of 1.59 H: Systemic heparin prescribed individually, APTT maintained at 50 s I: Systemic heparin, bolus of 5000 IU, APTT maintained at 50 s J: Systemic heparin, the dose of heparin was prescribed individually K: Reginal heparin (1000 or 1500 IU/h), protamine (15 or 10 mg/h), normal APTT |
End-point of follow-up:
A: not reported. B: discharge or death C: not reported. D: not reported. E: 90 days F: 30 days G: 60 days H: 90 days I: 28 days J: 90 days K: discharge or death
For how many participants were no complete outcome data available? Not reported in SR.
|
Mortality
Effect measure: HR (95% CI): A-D: NA E: 0.64 (0.39-1.04) F: 0.90 (0.58-1.42) G: 0.79 (0.20-3.19) H: 0.95 (0.54-1.68) I: NA J: 0.69 (0.31-1.54) K: NA
Pooled effect (random effects model): 0.80 (95% CI 0.61 to 1.04) favoring citrate. Heterogeneity (I2): 0% |
B: the trial stopped early because of an advantage using citrate anticoagulation. |
Evidence tables for intervention studies (randomized controlled trials and non-randomized observational studies (cohort studies, case-control studies, case series))1
This table is also suitable for diagnostic studies (screening studies) that compare the effectiveness of two or more tests. This only applies if the test is included as part of a test-and-treat strategy - otherwise the evidence table for studies of diagnostic test accuracy should be used.
Research question 4: What is the optimal anticoagulation strategy of renal replacement therapy in patients with septic shock and acute renal failure?
|
Study reference |
Study characteristics |
Patient characteristics 2 |
Intervention (I) |
Comparison / control (C) 3 |
Follow-up |
Outcome measures and effect size 4 |
Comments |
|
Schilder, 2014 |
Type of study: RCT (multicenter)
Setting and country: 10 ICUs in the Netherlands.
Funding and conflicts of interest: This study was supported by Dirinco BV (Rosmalen, the Netherlands). Author MV reports honoraria from Astellas, Amgen and Baxter in the past and is currently receiving research grants from Shire, Sanofi and Fresenius. The remaining authors declare that they have no competing interests. |
Inclusion criteria: Adults admitted to the ICUs of the participating centres who required CVVH.
Exclusion criteria: Exclusion criteria were the presence of an increased bleeding risk (defined as a platelet count below 40 × 109/L, an activated partial thromboplastin time (aPTT) longer than 60 seconds, a prothrombin time-international normalised ratio (PT-INR) greater than 2.0 or recent major bleeding), age below 18 or over 80 years, the need for therapeutic systemic anticoagulation (heparin or coumarins) or a known HIT. The administration of activated protein C or plasma exchange therapy were also considered exclusion criteria, as was chronic dependence on renal replacement therapy prior to admission to the ICU.
N total at baseline: Intervention: 66 Control: 73
Important prognostic factors2: For example age ± SD: I: 67 (36-87) C: 67 (23-85)
Sex: I: 67% M C: 67% M
Groups comparable at baseline? Baseline and CVVH characteristics were similar between groups, apart from more frequent respiratory failure on admission in the heparin group (Table 1). |
Describe intervention (treatment/procedure/test):
Patients anticoagulated with regional citrate had a separate intravenous calcium drip, with calcium glubionate (Calcium Sandoz, containing 0.225 mmol/mL calcium, Novartis Consumer Health, Breda, The Netherlands). Calcium administration was adapted to concentrations of systemic ionised calcium by a specially designed algorithm, targeting systemic ionised calcium levels of 1.0 to 1.35 mmol/L . |
Describe control (treatment/procedure/test):
Patients anticoagulated with heparin received a heparin bolus of 5,000 IU in a pre-filter fashion at the arterial pole prior to the start of CVVH and a separate heparin pump (20,000 IU/48 mL) was set at 2.0 mL/h and adjusted targeting a systemic a PTT of 50 seconds. |
Length of follow-up:
Primary endpoints were patient mortality at 28 and 90 days after initiation of CVVH and renal outcome, independence of renal replacement therapy 28 days after initiation of CVVH in surviving patients was studied.
Loss-to-follow-up: Follow up until day 90 was achieved in 134 of the 139 (96%) patients.
Incomplete outcome data: Not reported. |
Outcome measures and effect size (include 95%CI and p-value if available):
Mortality Mortality rates at 28 and 90 days did not differ between groups:
28 days 22/66 citrate (33%) versus 25/72 heparin (35%). P=1.00
90 days 27/65 citrate (42%) versus 29/69 heparin (42%). P=1.00
28 days 18/61 citrate (30%) versus 15/48 heparin (31%). P=1.00
90 days 23/60 citrate (38%) versus 18/47 heparin (38%). P=1.00
Renal outcome Concerning renal outcome, there was no difference between the groups in dialysis independence among surviving patients 28 days after start of CVVH, with 29/43 patients (67%) in the citrate group versus 33/47 patients (70%) in the heparin group (P = 0.82). |
The study was prematurely discontinued because of slow enrolment of patients. |
Notes:
- Prognostic balance between treatment groups is usually guaranteed in randomized studies, but non-randomized (observational) studies require matching of patients between treatment groups (case-control studies) or multivariate adjustment for prognostic factors (confounders) (cohort studies); the evidence table should contain sufficient details on these procedures.
- Provide data per treatment group on the most important prognostic factors ((potential) confounders).
- For case-control studies, provide sufficient detail on the procedure used to match cases and controls.
- For cohort studies, provide sufficient detail on the (multivariate) analyses used to adjust for (potential) confounders.
Table of quality assessment for systematic reviews of RCTs and observational studies
Based on AMSTAR checklist (Shea, 2007; BMC Methodol 7: 10; doi:10.1186/1471-2288-7-10) and PRISMA checklist (Moher, 2009; PLoS Med 6: e1000097; doi:10.1371/journal.pmed1000097)
Research question 4: What is the optimal anticoagulation strategy for renal replacement therapy in patients with septic shock and acute renal failure?
|
Study
First author, year |
Appropriate and clearly focused question?1
Yes/no/unclear |
Comprehensive and systematic literature search?2
Yes/no/unclear |
Description of included and excluded studies?3
Yes/no/unclear |
Description of relevant characteristics of included studies?4
Yes/no/unclear |
Appropriate adjustment for potential confounders in observational studies?5
Yes/no/unclear/not applicable |
Assessment of scientific quality of included studies?6
Yes/no/unclear |
Enough similarities between studies to make combining them reasonable?7
Yes/no/unclear |
Potential risk of publication bias taken into account?8
Yes/no/unclear |
Potential conflicts of interest reported?9
Yes/no/unclear |
|
Bai, 2015 |
Yes |
Yes |
No, the reason of exclusion was included, but not the references. |
Yes, however the number of patients for whom complete outcome data was not available. |
N/A |
Yes, Jadad scoring system was used. |
Yes, Clinical: similar intervention and control group and mortality. |
Yes, the funnel plot and Begg’s test demonstrated a low risk of publication bias. |
No, not mentioned for the included studies. |
|
Liu, 2016 |
Yes |
Yes |
No, the reason of exclusion was included, but not the references . |
No, definition of the intervention and control group are missing. The follow-up of the individual studies is also not reported. |
N/A |
Yes, risk of bias table & GRADE evaluation. |
Yes, Clinical: similar intervention and control group and mortality. |
Yes, Begg and Egger test was used. No potential publication bias was observed among the included trials. |
No, not mentioned for the included studies. |
- Research question (PICO) and inclusion criteria should be appropriate and predefined.
- Search period and strategy should be described; at least Medline searched; for pharmacological questions at least Medline + EMBASE searched.
- Potentially relevant studies that are excluded at final selection (after reading the full text) should be referenced with reasons.
- Characteristics of individual studies relevant to research question (PICO), including potential confounders, should be reported.
- Results should be adequately controlled for potential confounders by multivariate analysis (not applicable for RCTs).
- Quality of individual studies should be assessed using a quality scoring tool or checklist (Jadad score, Newcastle-Ottawa scale, risk of bias table et cetera).
- Clinical and statistical heterogeneity should be assessed; clinical: enough similarities in patient characteristics, intervention and definition of outcome measure to allow pooling? For pooled data: assessment of statistical heterogeneity using appropriate statistical tests (for example Chi-square, I2)?
- An assessment of publication bias should include a combination of graphical aids (for example funnel plot, other available tests) and/or statistical tests (for example Egger regression test, Hedges-Olken). Note: If no test values or funnel plot included, score “no”. Score “yes” if mentions that publication bias could not be assessed because there were fewer than 10 included studies.
- Sources of support (including commercial co-authorship) should be reported in both the systematic review and the included studies. Note: To get a “yes,” source of funding or support must be indicated for the systematic review AND for each of the included studies.
Risk of bias table for intervention studies (randomized controlled trials)
Research question 4: What is the optimal anticoagulation strategy for renal replacement therapy in patients with septic shock and acute renal failure?
|
Study reference
(first author, publication year) |
Describe method of randomisation1 |
Bias due to inadequate concealment of allocation?2
(unlikely/likely/unclear) |
Bias due to inadequate blinding of participants to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to inadequate blinding of care providers to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to inadequate blinding of outcome accessors to treatment allocation?3
(unlikely/likely/unclear) |
Bias due to selective outcome reporting on basis of the results?4
(unlikely/likely/unclear) |
Bias due to loss to follow-up?5
(unlikely/likely/unclear) |
Bias due to violation of intention to treat analysis?6
(unlikely/likely/unclear) |
|
Schilder, 2014 |
Adults admitted to the ICUs of the participating centres, and who required CVVH, were randomly assigned by sealed opaque envelopes with concealed treatment allocation inside, stratified by centre, and drawn by an independent individual not involved in the trial, to receive heparin or citrate for CVVH in predilution mode in a single-blinded fashion. |
Unlikely |
Unlikely |
Unlikely |
Unlikely
Outcomes: mortaliteit en herstel nierfunctie (objective) |
Unlikely.
Predefined outcomes are reported. |
Unclear.
4% loss to follow-up, not reported in which group. |
Unlikely
Per protocol analysis showed similar results for mortality. |
- Randomisation: generation of allocation sequences have to be unpredictable, for example computer generated random-numbers or drawing lots or envelopes. Examples of inadequate procedures are generation of allocation sequences by alternation, according to case record number, date of birth or date of admission.
- Allocation concealment: refers to the protection (blinding) of the randomisation process. Concealment of allocation sequences is adequate if patients and enrolling investigators cannot foresee assignment, for example central randomisation (performed at a site remote from trial location) or sequentially numbered, sealed, opaque envelopes. Inadequate procedures are all procedures based on inadequate randomisation procedures or open allocation schedules.
- Blinding: neither the patient nor the care provider (attending physician) knows which patient is getting the special treatment. Blinding is sometimes impossible, for example when comparing surgical with non-surgical treatments. The outcome assessor records the study results. Blinding of those assessing outcomes prevents that the knowledge of patient assignement influences the proces of outcome assessment (detection or information bias). If a study has hard (objective) outcome measures, like death, blinding of outcome assessment is not necessary. If a study has “soft” (subjective) outcome measures, like the assessment of an X-ray, blinding of outcome assessment is necessary.
- Results of all predefined outcome measures should be reported; if the protocol is available, then outcomes in the protocol and published report can be compared; if not, then outcomes listed in the methods section of an article can be compared with those whose results are reported.
- If the percentage of patients lost to follow-up is large, or differs between treatment groups, or the reasons for loss to follow-up differ between treatment groups, bias is likely. If the number of patients lost to follow-up, or the reasons why, are not reported, the risk of bias is unclear.
- Participants included in the analysis are exactly those who were randomized into the trial. If the numbers randomized into each intervention group are not clearly reported, the risk of bias is unclear; an ITT analysis implies that (a) participants are kept in the intervention groups to which they were randomized, regardless of the intervention they actually received, (b) outcome data are measured on all participants, and (c) all randomized participants are included in the analysis.
Verantwoording
Autorisatiedatum en geldigheid
Laatst beoordeeld : 01-09-2022
Laatst geautoriseerd : 05-10-2022
Geplande herbeoordeling :
Algemene gegevens
De ontwikkeling van deze richtlijnmodule werd ondersteund door het Kennisinstituut van de Federatie Medisch Specialisten (www.demedischspecialist.nl/kennisinstituut) en werd gefinancierd uit de Stichting Kwaliteitsgelden Medisch Specialisten (SKMS). De financier heeft geen enkele invloed gehad op de inhoud van de richtlijnmodule.
Samenstelling werkgroep
Voor het ontwikkelen van de richtlijnmodule is in 2017 een multidisciplinaire werkgroep ingesteld voor sepsis fase 1, de samenstelling van de werkgroep is gewijzigd in 2019 voor de ontwikkeling van sepsis fase II en III, bestaande uit vertegenwoordigers van alle relevante specialismen (zie hiervoor de Samenstelling van de werkgroep) die betrokken zijn bij de zorg voor patiënten met sepsis in het ziekenhuis.
Werkgroep
- Prof. Dr. A.R.H. van Zanten, internist-intensivist, Ziekenhuis Gelderse Vallei te Ede, NIV (voorzitter)
- Dr. C.H.S.B. van den Berg, intensivist-infectioloog, UMC Groningen, NVIC
- D. Bolman, patiëntvertegenwoordiger, IC Connect en FCIC
- V. Bon, verpleegkundig Specialist spoedeisende hulp, Onze Lieve Vrouwe Gasthuis, te Amsterdam en Ambulanceverpleegkundige bij Ambulance Amsterdam, V&VN-VS
- Dr. C.S.C. Bouman, internist-intensivist, Amsterdam UMC, locatie AMC, NIV
- Dr. L.P.G Derde, internist-intensivist, Universitair Medisch Centrum Utrecht te Utrecht, NVIC
- Drs. M. Hoogendoorn, manager Vakgroep Anesthesiologie & Intensive Care, Isala te Zwolle, V&VN-IC
- Dr. W.G. Ista, universitair hoofddocent Sector Verplegingswetenschap afdeling Interne Geneeskunde en universitair hoofddocent Kinder IC, Erasmus MC te Rotterdam, V&VN-IC
- Dr. R.W.M.M. Jansen, klinisch geriater, Noordwest ziekenhuisgroep te Alkmaar, NVKG
- Dr. H. P. Krepel, nefroloog, Bravis ziekenhuis te Roosendaal en Bergen op Zoom, NIV
- Dr. M.C.G. van de Poll, chirurg-intensivist, Maastricht UMC, NVIC
- Dr. B. P.C. Ramakers, internist-intensivist, RadboudUMC te Nijmegen, NVIC
- Dr. M.J.A. de Regt, internist-infectioloog/ internist-acute geneeskunde, Onze Lieve Vrouwe Gasthuis te Amsterdam, NIV
- Dr. S.U.C. Sankatsing, internist-infectioloog/ internist-acute geneeskunde, Diakonessenhuis te Utrecht, NIV
- Drs. R. Schellaars, intensivist, Ziekenhuis Gelderse Vallei te Ede, NVA
- Drs. R.M. Wilting, chirurg-intensivist, Elisabeth-TweeSteden ziekenhuis te Tilburg, NVvH
- Dr. J. Sommers, fysiotherapeut en onderzoeker, Amsterdam UMC, locatie AMC, KNGF
Met ondersteuning van
- Dr. F. Willeboordse, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Dr. R. Zwarts - van de Putte, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
- Dr. M.S. Ruiter, adviseur, Kennisinstituut van de Federatie Medisch Specialisten
Belangenverklaringen
De Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling is gevolgd. Alle werkgroepleden hebben schriftelijk verklaard of zij in de laatste drie jaar directe financiële belangen (betrekking bij een commercieel bedrijf, persoonlijke financiële belangen, onderzoeksfinanciering) of indirecte belangen (persoonlijke relaties, reputatiemanagement) hebben gehad. Gedurende de ontwikkeling of herziening van een module worden wijzigingen in belangen aan de voorzitter doorgegeven. De belangenverklaring wordt opnieuw bevestigd tijdens de commentaarfase.
Een overzicht van de belangen van werkgroepleden en het oordeel over het omgaan met eventuele belangen vindt u in onderstaande tabel. De ondertekende belangenverklaringen zijn op te vragen bij het secretariaat van het Kennisinstituut van de Federatie Medisch Specialisten.
|
Werkgroeplid |
Functie |
Nevenfuncties |
Gemelde belangen |
Ondernomen actie |
|
A. van Zanten |
lnternist-intensivist, afdeling lntensive Care Ziekenhuis Gelderse Vallei, Ede Medisch Directeur, Ziekenhuis Gelderse Vallei, Ede |
Onbetaald: Voorzitter Sectie lC NIV Lid Concilium Interne Geneeskunde Lid GIC Lid platform kwaliteit NIV Lid ESPEN richtlijn commissie Voeding volwassen lC patiënten Lid diverse congrescommissies (Nationale Voedingscongres, internationaal Sepsis Symposium Netherlands, Mythen Missers en Maatwerk infectieuze bedreigingen, MasterclasslC Schiermonnikoog)
Betaald: Spreker voor voedingsfirma's (niet sepsis gerelateerd): Danone-Nutricia, Abbott, BBraun, Baxter, Fresenius-Kabi, Lyric,Mermaid, Nestle-Novartis.
initiator Masterclass Voeding en lC |
Participatie als onderzoeker in lC sepsis trials (b.v. KPA-ART 123 trombomoduline & adrenomedulline trial), opbrengsten vloeien naar Stichting lC research en worden niet uitgekeerd aan onderzoekers.
Echtgenote heeft een Congres- en Organisatiebureau interactie dat voor vele wetenschappelijke verenigingen congressen organiseert (onder andere sepsis congres).
|
Belangen zijn besproken, voorzitterschap is akkoord |
|
C. van den Berg |
intensivist-infectioloog, UMC Groningen |
Geen |
Geen |
Geen restricties |
|
D. Bolman |
vertegenwoordiger FCIC en IC Connect, ervaringsdeskundige |
vrijwilliger FCIC en IC Connect (onbetaald) vrijwilliger Nederlandse adoptievoorziening (onbetaald) |
Geen |
Geen restricties |
|
V. Bon |
Verpleegkundig Specialist SEH OLVG Ambulanceverpleegkundige bij Ambulance Amsterdam |
instructeur bij opleidingsinstituut spoedeisende geneeskunde in Houten (betaald). |
Ik heb meegewerkt aan de Phantasi trial, het prehospitaal toedienen van AB bij sepsis (https://classic.clinicaltrials.gov/ct2/show/NCT01988428). |
Geen restricties |
|
C. Bouman |
Internist-intensivist Care Volwassenen Amsterdam UMC locatie AMC |
Geen |
Geen |
Geen restricties |
|
L. Derde |
Intensivist UMC Utrecht (0,8 fte) Co-lead WP5 PREPARE (0,2 fte) |
EU coordinating investigator, voorzitter EU Regionale Management Commissie en lid Internationale Trial Stuur Commissie REMAP-CAP, onder andere gefinancierd via PREPARE (FP7) en RECOVER (H2020) grants
Lid NVVM influenza richtlijn
Lid ESICM (European Society of Intensive Care Medicine) commissie voor ernstige CAP (community acquired pneumonia)
Voorzitter van de Clinical Training Committee (CTC) van ESICM.
Lid SSC/ESICM/SCCM COVID-19 guideline committee
Voorzitter NVIC taskforce COVID-19 |
Betrokken bij onderzoek dat door EU wordt gefinancierd:
1. EU coordinating investigator REMAP-CAP: doel is zoeken naar optimale behandeling voor patiënten met community acquired pneumonie op de IC. REMAP-CAP wordt in andere regio's van de wereld ondersteund door andere funding (investigator driven). Diverse medicamenten (tocilizumab, sarilumab, interferon, lopinavir/ritonavir, anakinra) zijn (deels) door de fabrikanten geleverd voor de studie. In de Verenigde Staten wordt één van de domeinen (eritoran, apremilast) ondersteund door de fabrikanten (Eisai, Amgen). De funders, sponsors en fabrikanten hadden geen rol in de opzet van de studie, de analyses, publicaties, of beslissingen die in de trial zijn genomen. |
Geen restricties |
|
M. Hoogendoorn |
Vakgroep manager Anesthesiologie & Intensive Care, Isala, Zwolle |
Managing Director Athena Care B.V. - Research organisatie Vakgroep Anesthesiologie & Intensive Care (betaald) Bestuurslid V&VN-IC (onbetaald) Bestuurslid NICE (onbetaald)" |
Geen |
Geen restricties |
|
E. Ista |
Universitair docent/senior onderzoeker, IC Kinderen, Erasmus MC-Sophia Kinderziekenhuis, Rotterdam |
Universitair Hoofddocent/Senior onderzoeker, Verplegingswetenschap, Interne Geneeskunde, Erasmus MC, Rotterdam
Lid Bestuurscommissie Richtlijnen V&VN, Utrecht (onbetaald) tot 2018
Lid CCMO, discipline verplegingswetenschap (betaald) |
Geen |
Geen restricties |
|
R. Jansen |
Klinisch geriater, Noordwest ziekenhuisgroep, locatie Alkmaar |
Onderwijs aan Amstelacademie voor verschillende verpleegkundigen opleidingen (betaald).
Onbetaald medeorganisator ouderengeneeskunde congres Maastricht 2.0 in 2018, en 2019.
Onbetaald medeorganisator van nieuw congres Cardiovasculaire aandoeningen bij ouderen (CarVascGer) 2020 te Utrecht. |
Honoraria van Bayer Nederland, Boehringer-Ingelheim, Daiichi-Sankyo en BMS-Pfizer voor houden lezingen, webTV, et cetera over atriumfibrilleren en gebruik NOAC's en schrijven van bijdrage aan zakboekjes. |
Geen restricties |
|
H. Krepel |
Nefroloog, Bravis Ziekenhuis Roosendaal/Bergen op Zoom |
Geen |
Domestico studie (thuisdialyse) |
Geen actie |
|
M. van de Poll |
Intensivist MUMC+ |
Lid van richtlijncommissie NVIC Voeding |
Investigator-initiated grants van Fresenius Kabi en Nutricia, ZON-MW, KCE |
Restricties ten aanzien van het opstellen van aanbevelingen over voeding. |
|
B. Ramakers |
Intensivist in het Radboudumc |
Voorzitter stichting Venticare (kennisplatform voor medewerkers in de acute zorg): onbetaald |
Geen |
Geen restricties |
|
M. de Regt |
Internist Acute Geneeskunde/infectioloog Onze Lieve Vrouwe Gasthuis, Amsterdam |
Geen |
Geen |
Geen restricties |
|
S. Sankatsing |
Internist-infectioloog/ internist-acute geneeskunde, Diakonessenhuis Utrecht |
Bestuurslid Nederlandse Vereniging van lnternist-lnfectiologen (NVll), onbetaald
Lid Commissie Richtlijnen Nederlandse lnternisten Vereniging (NlV), waarvoor vacatiegelden
Lid Expertise team behandeling Covid-19 van de Federatie Medisch Specialisten (FMS), onbetaald |
Geen |
Geen restricties |
|
R. Schellaars |
Intensivist, Ziekenhuis Gelderse Vallei, Ede |
Voormalig bestuurslid SIC-NVA |
Geen |
Geen restricties |
|
R. Wilting |
Chirurg-intensivist, afdeling IC Elisabeth-TweeSteden ziekenhuis Tilburg |
Lid GIC (NVvH) |
Geen |
Geen restricties |
|
J. Sommers |
Fysiotherapeut en onderzoeker, Amsterdam UMC, locatie AMC |
Cursuscoördinator en docent NPI, scholing IC fysiotherapie (betaald) |
Geen |
Geen restricties |
|
M. Ruiter |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Geen |
Geen restricties |
|
R. Zwarts - van de Putte |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Geen |
Geen restricties |
|
F. Willeboordse |
Adviseur Kennisinstituut van de Federatie Medisch Specialisten |
Geen |
Geen |
Geen restricties |
Inbreng patiëntenperspectief
Er werd aandacht besteed aan het patiëntenperspectief door een patiëntenfocusgroep en afvaardiging van een patiëntvertegenwoordiger in de werkgroepen. Het verslag van de focusgroep (zie bijlage) is besproken in de werkgroep. De verkregen input is meegenomen bij het opstellen van de uitgangsvragen, de keuze voor de uitkomstmaten en bij het opstellen van de overwegingen. De conceptrichtlijn is voor commentaar voorgelegd aan Stichting Family and patient Centered Intensive Care (Stichting FCIC), aan IC Connect, de patiëntenorganisatie voor (voormalig) IC-patiënten en naasten en aan de Patiëntenfederatie Nederland en de eventueel aangeleverde commentaren zijn bekeken en verwerkt.
Patiëntenparticipatie bij deze richtlijn werd medegefinancierd uit de Kwaliteitsgelden Patiënten Consumenten (SKPC) binnen het programma KIDZ.
Methode ontwikkeling
Evidence based
Werkwijze
AGREE
Deze richtlijnmodule is opgesteld conform de eisen vermeld in het rapport Medisch Specialistische Richtlijnen 2.0 van de adviescommissie Richtlijnen van de Raad Kwaliteit. Dit rapport is gebaseerd op het AGREE II instrument (Appraisal of Guidelines for Research & Evaluation II; Brouwers, 2010).
Knelpuntenanalyse en uitgangsvragen
Tijdens de voorbereidende fase inventariseerde de werkgroep de knelpunten in de zorg voor patiënten met sepsis. Tevens zijn er knelpunten aangedragen door vertegenwoordigers van Ambulancezorg Nederland, Inspectie Gezondheidszorg en Jeugd, Nederlandse Internisten Vereniging, Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose, Nederlandse Vereniging voor Klinische Chemie en Laboratoriumgeneeskunde, Nederlandse Vereniging van Ziekenhuizen, Nederlandse Vereniging van Ziekenhuisapothekers, Family and Patient Centered Intensive Care en IC Connect, Stichting Werkgroep Antibiotica Beleid, Vereniging Innovatieve Geneesmiddelen en Dutch Acute Medicine via een Invitational conference. Een verslag hiervan is opgenomen onder aanverwante producten.
Op basis van de uitkomsten van de knelpuntenanalyse zijn door de werkgroep concept-uitgangsvragen opgesteld en definitief vastgesteld.
Uitkomstmaten
Na het opstellen van de zoekvraag behorende bij de uitgangsvraag inventariseerde de werkgroep welke uitkomstmaten voor de patiënt relevant zijn, waarbij zowel naar gewenste als ongewenste effecten werd gekeken. Hierbij werd een maximum van acht uitkomstmaten gehanteerd. De werkgroep waardeerde deze uitkomstmaten volgens hun relatieve belang bij de besluitvorming rondom aanbevelingen, als cruciaal (kritiek voor de besluitvorming), belangrijk (maar niet cruciaal) en onbelangrijk. Tevens definieerde de werkgroep tenminste voor de cruciale uitkomstmaten welke verschillen zij klinisch (patiënt) relevant vonden.
Methode literatuursamenvatting
Een uitgebreide beschrijving van de strategie voor zoeken en selecteren van literatuur en de beoordeling van de risk-of-bias van de individuele studies is te vinden onder ‘Zoeken en selecteren’ onder Onderbouwing. De beoordeling van de kracht van het wetenschappelijke bewijs wordt hieronder toegelicht.
Beoordelen van de kracht van het wetenschappelijke bewijs
De kracht van het wetenschappelijke bewijs werd bepaald volgens de GRADE-methode. GRADE staat voor ‘Grading Recommendations Assessment, Development and Evaluation’ (zie http://www.gradeworkinggroup.org/). De basisprincipes van de GRADE-methodiek zijn: het benoemen en prioriteren van de klinisch (patiënt) relevante uitkomstmaten, een systematische review per uitkomstmaat, en een beoordeling van de bewijskracht per uitkomstmaat op basis van de acht GRADE-domeinen (domeinen voor downgraden: risk of bias, inconsistentie, indirectheid, imprecisie, en publicatiebias; domeinen voor upgraden: dosis-effect relatie, groot effect, en residuele plausibele confounding).
GRADE onderscheidt vier gradaties voor de kwaliteit van het wetenschappelijk bewijs: hoog, redelijk, laag en zeer laag. Deze gradaties verwijzen naar de mate van zekerheid die er bestaat over de literatuurconclusie, in het bijzonder de mate van zekerheid dat de literatuurconclusie de aanbeveling adequaat ondersteunt (Schünemann, 2013; Hultcrantz, 2017).
|
Definitie |
|
|
Hoog |
|
|
Redelijk |
|
|
Laag |
|
|
Zeer laag |
|
Bij het beoordelen (graderen) van de kracht van het wetenschappelijk bewijs in richtlijnen volgens de GRADE-methodiek spelen grenzen voor klinische besluitvorming een belangrijke rol (Hultcrantz, 2017). Dit zijn de grenzen die bij overschrijding aanleiding zouden geven tot een aanpassing van de aanbeveling. Om de grenzen voor klinische besluitvorming te bepalen moeten alle relevante uitkomstmaten en overwegingen worden meegewogen. De grenzen voor klinische besluitvorming zijn daarmee niet één op één vergelijkbaar met het minimaal klinisch relevant verschil (Minimal Clinically Important Difference, MCID). Met name in situaties waarin een interventie geen belangrijke nadelen heeft en de kosten relatief laag zijn, kan de grens voor klinische besluitvorming met betrekking tot de effectiviteit van de interventie bij een lagere waarde (dichter bij het nuleffect) liggen dan de MCID (Hultcrantz, 2017).
Overwegingen (van bewijs naar aanbeveling)
Om te komen tot een aanbeveling zijn naast (de kwaliteit van) het wetenschappelijke bewijs ook andere aspecten belangrijk en worden meegewogen, zoals aanvullende argumenten uit bijvoorbeeld de biomechanica of fysiologie, waarden en voorkeuren van patiënten, kosten (middelenbeslag), aanvaardbaarheid, haalbaarheid en implementatie. Deze aspecten zijn systematisch vermeld en beoordeeld (gewogen) onder het kopje ‘Overwegingen’ en kunnen (mede) gebaseerd zijn op expert opinion. Hierbij is gebruik gemaakt van een gestructureerd format gebaseerd op het evidence-to-decision framework van de internationale GRADE Working Group (Alonso-Coello, 2016a; Alonso-Coello, 2016b). Dit evidence-to-decision framework is een integraal onderdeel van de GRADE-methodiek.
De aanbevelingen geven antwoord op de uitgangsvraag en zijn gebaseerd op het beschikbare wetenschappelijke bewijs en de belangrijkste overwegingen, en een weging van de gunstige en ongunstige effecten van de relevante interventies. De kracht van het wetenschappelijk bewijs en het gewicht dat door de werkgroep wordt toegekend aan de overwegingen, bepalen samen de sterkte van de aanbeveling. Conform de GRADE-methodiek sluit een lage bewijskracht van conclusies in de systematische literatuuranalyse een sterke aanbeveling niet a priori uit, en zijn bij een hoge bewijskracht ook zwakke aanbevelingen mogelijk (Agoritsas, 2017; Neumann, 2016). De sterkte van de aanbeveling wordt altijd bepaald door weging van alle relevante argumenten tezamen. De werkgroep heeft bij elke aanbeveling opgenomen hoe zij tot de richting en sterkte van de aanbeveling zijn gekomen.
In de GRADE-methodiek wordt onderscheid gemaakt tussen sterke en zwakke (of conditionele) aanbevelingen. De sterkte van een aanbeveling verwijst naar de mate van zekerheid dat de voordelen van de interventie opwegen tegen de nadelen (of vice versa), gezien over het hele spectrum van patiënten waarvoor de aanbeveling is bedoeld. De sterkte van een aanbeveling heeft duidelijke implicaties voor patiënten, behandelaars en beleidsmakers (zie onderstaande tabel). Een aanbeveling is geen dictaat, zelfs een sterke aanbeveling gebaseerd op bewijs van hoge kwaliteit (GRADE-gradering HOOG) zal niet altijd van toepassing zijn, onder alle mogelijke omstandigheden en voor elke individuele patiënt.
|
Implicaties van sterke en zwakke aanbevelingen voor verschillende richtlijngebruikers |
||
|
|
Sterke aanbeveling |
Zwakke (conditionele) aanbeveling |
|
Voor patiënten |
De meeste patiënten zouden de aanbevolen interventie of aanpak kiezen en slechts een klein aantal niet. |
Een aanzienlijk deel van de patiënten zouden de aanbevolen interventie of aanpak kiezen, maar veel patiënten ook niet. |
|
Voor behandelaars |
De meeste patiënten zouden de aanbevolen interventie of aanpak moeten ontvangen. |
Er zijn meerdere geschikte interventies of aanpakken. De patiënt moet worden ondersteund bij de keuze voor de interventie of aanpak die het beste aansluit bij zijn of haar waarden en voorkeuren. |
|
Voor beleidsmakers |
De aanbevolen interventie of aanpak kan worden gezien als standaardbeleid. |
Beleidsbepaling vereist uitvoerige discussie met betrokkenheid van veel stakeholders. Er is een grotere kans op lokale beleidsverschillen. |
Organisatie van zorg
In de knelpuntenanalyse en bij de ontwikkeling van de richtlijnmodule is expliciet aandacht geweest voor de organisatie van zorg: alle aspecten die randvoorwaardelijk zijn voor het verlenen van zorg (zoals coördinatie, communicatie, (financiële) middelen, mankracht en infrastructuur). Randvoorwaarden die relevant zijn voor het beantwoorden van deze specifieke uitgangsvraag zijn genoemd bij de overwegingen. Meer algemene, overkoepelende, of bijkomende aspecten van de organisatie van zorg worden behandeld in de module Organisatie van zorg.
Commentaar- en autorisatiefase
De conceptrichtlijnmodule werd aan de betrokken (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd ter commentaar. De commentaren werden verzameld en besproken met de werkgroep. Naar aanleiding van de commentaren werd de conceptrichtlijnmodule aangepast en definitief vastgesteld door de werkgroep. De definitieve richtlijnmodule werd aan de deelnemende (wetenschappelijke) verenigingen en (patiënt) organisaties voorgelegd voor autorisatie en door hen geautoriseerd dan wel geaccordeerd.
Kwalitatieve raming van mogelijke financiële gevolgen in het kader van de Wkkgz
Bij fase II/III van de richtlijn is conform de Wet kwaliteit, klachten en geschillen zorg (Wkkgz) een kwalitatieve raming uitgevoerd of de aanbevelingen mogelijk leiden tot substantiële financiële gevolgen. Bij het uitvoeren van deze beoordeling zijn richtlijnmodules op verschillende domeinen getoetst. Uit de kwalitatieve raming blijkt dat er geen substantiële financiële gevolgen zijn, zie onderstaande tabel.
|
Module |
Uitkomst kwalitatieve raming |
Toelichting |
|
Vasopressoren |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Inotropica |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Nierfunctievervangende therapie: modaliteit |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Nierfunctievervangende therapie: timing |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Nierfunctievervangende therapie: dosering |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Nierfunctievervangende therapie: antistolling |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Sedatiemiddel |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Sedatie: continu vs. interruptie |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Medicamenteuze behandeling van delier |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Niet-medicamenteuze behandeling van delier |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Transfusiebeleid |
n.v.t. |
Verwijzing naar bestaande module. |
|
Mobilisatie |
geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbevelingen breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Voeding |
geen substantiële financiële gevolgen |
Uit de toetsing volgt dat de aanbevelingen niet breed toepasbaar zijn (<5.000 patiënten) en zullen daarom naar verwachting geen substantiële financiële gevolgen hebben voor de collectieve uitgaven. |
|
Voorlichting langetermijngevolgen |
geen substantiële financiële gevolgen |
Hoewel uit de toetsing volgt dat de aanbevelingen breed toepasbaar zijn (5.000-40.000 patiënten), volgt ook uit de toetsing dat het geen nieuwe manier van zorgverlening of andere organisatie van zorgverlening betreft. Er worden daarom geen substantiële financiële gevolgen verwacht. |
|
Randvoorwaarden |
geen substantiële financiële gevolgen |
In deze module wordt vooral verwezen naar andere relevante documenten verwezen. Er worden daarom geen financiële gevolgen verwacht. |
Literatuur
Agoritsas T, Merglen A, Heen AF, Kristiansen A, Neumann I, Brito JP, Brignardello-Petersen R, Alexander PE, Rind DM, Vandvik PO, Guyatt GH. UpToDate adherence to GRADE criteria for strong recommendations: an analytical survey. BMJ Open. 2017 Nov 16;7(11):e018593. doi: 10.1136/bmjopen-2017-018593. PubMed PMID: 29150475; PubMed Central PMCID: PMC5701989.
Alonso-Coello P, Schünemann HJ, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Rada G, Rosenbaum S, Morelli A, Guyatt GH, Oxman AD; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 1: Introduction. BMJ. 2016 Jun 28;353:i2016. doi: 10.1136/bmj.i2016. PubMed PMID: 27353417.
Alonso-Coello P, Oxman AD, Moberg J, Brignardello-Petersen R, Akl EA, Davoli M, Treweek S, Mustafa RA, Vandvik PO, Meerpohl J, Guyatt GH, Schünemann HJ; GRADE Working Group. GRADE Evidence to Decision (EtD) frameworks: a systematic and transparent approach to making well informed healthcare choices. 2: Clinical practice guidelines. BMJ. 2016 Jun 30;353:i2089. doi: 10.1136/bmj.i2089. PubMed PMID: 27365494.
Brouwers MC, Kho ME, Browman GP, Burgers JS, Cluzeau F, Feder G, Fervers B, Graham ID, Grimshaw J, Hanna SE, Littlejohns P, Makarski J, Zitzelsberger L; AGREE Next Steps Consortium. AGREE II: advancing guideline development, reporting and evaluation in health care. CMAJ. 2010 Dec 14;182(18):E839-42. doi: 10.1503/cmaj.090449. Epub 2010 Jul 5. Review. PubMed PMID: 20603348; PubMed Central PMCID: PMC3001530.
Hultcrantz M, Rind D, Akl EA, Treweek S, Mustafa RA, Iorio A, Alper BS, Meerpohl JJ, Murad MH, Ansari MT, Katikireddi SV, Östlund P, Tranæus S, Christensen R, Gartlehner G, Brozek J, Izcovich A, Schünemann H, Guyatt G. The GRADE Working Group clarifies the construct of certainty of evidence. J Clin Epidemiol. 2017 Jul;87:4-13. doi: 10.1016/j.jclinepi.2017.05.006. Epub 2017 May 18. PubMed PMID: 28529184; PubMed Central PMCID: PMC6542664.
Medisch Specialistische Richtlijnen 2.0 (2012). Adviescommissie Richtlijnen van de Raad Kwalitieit. http://richtlijnendatabase.nl/over_deze_site/over_richtlijnontwikkeling.html.
Neumann I, Santesso N, Akl EA, Rind DM, Vandvik PO, Alonso-Coello P, Agoritsas T, Mustafa RA, Alexander PE, Schünemann H, Guyatt GH. A guide for health professionals to interpret and use recommendations in guidelines developed with the GRADE approach. J Clin Epidemiol. 2016 Apr;72:45-55. doi: 10.1016/j.jclinepi.2015.11.017. Epub 2016 Jan 6. Review. PubMed PMID: 26772609.
Schünemann H, Brożek J, Guyatt G, et al. GRADE handbook for grading quality of evidence and strength of recommendations. Updated October 2013. The GRADE Working Group, 2013. Available from http://gdt.guidelinedevelopment.org/central_prod/_design/client/handbook/handbo.
